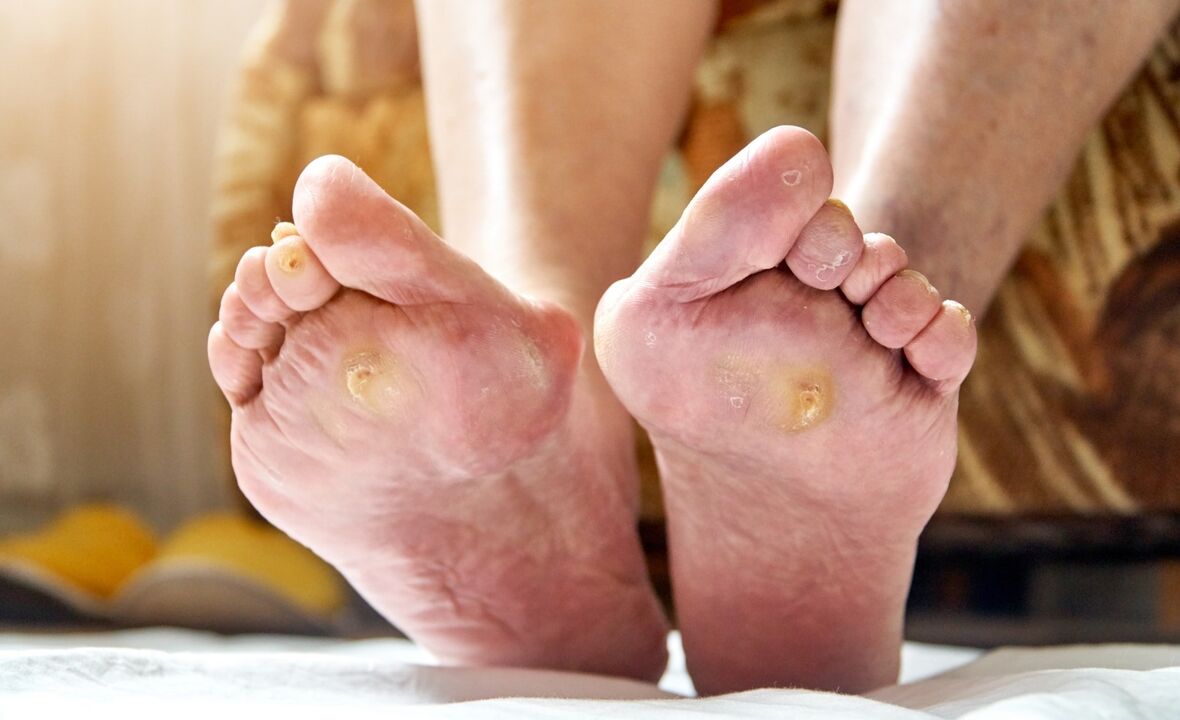
O pé diabético (síndrome do pé diabético, DFS) é uma complicação do diabetes mellitus, na qual ocorrem lesões purulentas-necróticas e não purulentas dos pés. Com lesões profundas de tecido necrótico purulento, o risco de altas amputações das extremidades inferiores é de 30-70% e a mortalidade devido ao desenvolvimento de gangrena é de 20-30%.
Quase 25% dos pacientes com diabetes sofrem da síndrome do pé diabético.
O que é pé diabético
O diabetes mellitus (DM) é uma patologia crônica grave que se desenvolve como resultado da deficiência absoluta ou relativa do hormônio insulina. Uma das complicações mais graves do diabetes são os distúrbios circulatórios e de inervação.
Distúrbios circulatórios levam a:
- à retinopatia diabética, que causa cegueira;
- à nefropatia diabética, que é um dos principais fatores na formação de lesões renais em estágio terminal;
- cardiomiopatia diabética, que causa morte em 20-25% dos pacientes com diabetes;
- à neuro e angiopatia diabética, que desempenham um papel importante na patogênese da síndrome do pé diabético (SLD).
De acordo com a definição da OMS, a síndrome do pé diabético (SLD) é uma infecção, úlcera e/ou destruição de tecidos profundos associada a distúrbios neurológicos e diminuição do fluxo sanguíneo principal nas artérias das extremidades inferiores, de gravidade variável. A síndrome também inclui danos não purulentos aos pés como resultado da destruição óssea - osteoartropatia diabética.
Processos necróticos purulentos das extremidades inferiores associados à SLD levam a amputações 20 a 40 vezes mais frequentemente do que em pacientes sem diagnóstico de diabetes mellitus. A gangrena se desenvolve em 7-11% dos casos.
Quase 25% dos pacientes com diabetes sofrem da síndrome do pé diabético.
A maioria dos pacientes com síndrome do pé diabético são idosos com mais de 60 anos e com diversas doenças crônicas (aterosclerose obliterante - 61-70%, doença coronariana - mais de 67%, hipertensão arterial - 38, 5%), bem como manifestações de danos a órgãos ( retinopatia - 37, 5%, nefropatia - 62, 5%).
Sintomas da síndrome do pé diabético
Sinais óbvios de pé diabético no diabetes mellitus podem estar ausentes por vários anos.
Os seguintes sintomas devem alertá-lo:
- claudicação;
- inchaço e inchaço das pernas;
- peso nas pernas ao caminhar;
- dormência nas pernas;
- pele seca das extremidades inferiores;
- fissuras profundas no pé - inflamam e demoram muito para cicatrizar;
- o aparecimento de pequenas erupções cutâneas ou feridas;
- sensação de calor nas pernas ao toque;
- calosidades e bolhas frequentes;
- mudança na cor do pé - vermelhidão, azul, palidez. A vermelhidão ao redor das feridas é especialmente perigosa - indica infecção.
Os pés diabéticos parecem diferentes para cada pessoa. Na maioria das vezes, o membro fica vermelho brilhante com calosidades e pequenas feridas. Às vezes, as unhas encravadas e amareladas chamam sua atenção. O pé para de suar.
À medida que o quadro piora, o quadro clínico piora. Surgem sintomas específicos. O pé diabético neuropático é caracterizado por pulso arterial estável, aumento do limiar de dor e ausência de alteração na cor da pele. O pé diabético isquêmico se manifesta por necrose do pé e dos dedos dos pés, pele pálida, insuficiência arterial e extremidades frias. Na forma mista, desenvolvem-se artrose e artrite, mas o paciente não sente nenhum efeito desagradável. Luxações articulares são possíveis, mas devido à baixa sensibilidade o paciente não sente nenhuma alteração. Um osso quebrado arranha a pele, causando a ocorrência de uma infecção secundária.
Tipos de pé diabético
Existem várias formas da doença:
- Neuropático. Na maioria das vezes diagnosticado. Associado à deformação do sistema nervoso. A sensibilidade dos membros fica tão reduzida que o paciente não sente toque, dor por estalos nos pés e passos com úlceras na sola. Úlceras com bordas lisas. Parece quente quando tocado.
- Isquêmico. Associado a alterações na circulação sanguínea nas extremidades. As características distintivas são frio nas pernas, fortes dores nas pernas ao caminhar, inchaço dos músculos da panturrilha e tornozelos. As úlceras são irregulares e localizadas entre os dedos.
- Neuroisquêmico. Caso contrário, chamado de misto. A forma mais perigosa de pé diabético, porque a circulação sanguínea e as funções do sistema nervoso periférico são prejudicadas simultaneamente.
Estágios de desenvolvimento
A síndrome aparece sequencialmente e se desenvolve como uma avalanche. Junto com o novo estágio, novos sintomas tornam-se mais agudos.
As etapas do fluxo são:
- Estado inicial. A forma do pé muda, o osso fica deformado e formam-se bolhas e calosidades.
- Primeira etapa. As úlceras se formam na superfície da pele, mas a estrutura das estruturas subcutâneas não muda.
- Segundo estágio. As úlceras se aprofundam na camada dérmica da pele, músculos, tendões e articulações.
- Terceira etapa. A úlcera se aprofunda no tecido ósseo. Desenvolve-se um abscesso e osteomielite.
- Quarta etapa. Forma-se gangrena limitada na parte de apoio do pé. O membro fica preto com as pontas dos dedos. A área afetada apresenta bordas lisas e claras. É possível salvar o membro através de cirurgia.
- Quinta etapa. A área de gangrena aumenta. O processo patológico se move para a parte inferior da perna. Desenvolve-se necrose tecidual. A destruição é irreversível, então a única opção é a amputação.
Causas e fatores de risco para SDS
Os principais fatores que levam a danos nas extremidades inferiores no diabetes mellitus são:
- angiopatia diabética (danos aos vasos sanguíneos);
- neuropatia diabética periférica;
- deformação dos pés com formação de zonas de alta pressão (osteoartropatia diabética);
- infecção de tecidos danificados.
Angiopatia diabética
Tanto os grandes vasos (macroangiopatia) quanto os vasos do sistema microcirculatório (microangiopatia) são afetados. A hipóxia tecidual cria condições para a formação de necrose e gangrena.
Os fatores de risco para o desenvolvimento de micro e macroangiopatias são hiperglicemia, resistência à insulina e hiperinsulinemia, hiper e dislipidemia, hipertensão arterial, aumento da coagulação sanguínea e agregação plaquetária, diminuição da fibrinólise e comprometimento da função endotelial vascular.
Neuropatia diabética
A neuropatia diabética é uma lesão do sistema nervoso central e periférico decorrente do diabetes mellitus, afetando fibras sensoriais e motoras.
A diminuição da sensibilidade sensorial na neuropatia não permite avaliar adequadamente o perigo de um fator prejudicial: sapatos apertados, corpo estranho, temperatura elevada, etc. Traumas constantes no contexto de uma capacidade reduzida de cura e microcirculação prejudicada contribuem para a formação de úlceras tróficas.
A neuropatia motora leva à atrofia progressiva dos músculos das extremidades inferiores, à deformação do pé e à alteração dos seus pontos de apoio. Formam-se hematomas em novos pontos de apoio, seguidos da formação de úlcera e sua infecção.
Osteoartropatia diabética
A osteoartropatia diabética (DOAP, pé de Charcot) é uma das complicações tardias do diabetes mellitus. Esta é a destruição progressiva de uma ou mais articulações do pé devido à neuropatia. DOAP leva à destruição anatômica do aparelho ósseo-ligamentar do pé, deformidades nos pés e ao desenvolvimento de defeitos ulcerativos.
Os fatores predisponentes também incluem:
- Micose. As doenças fúngicas aceleram a propagação das úlceras nas camadas mais profundas da pele.
- Unhas encravadas. Se a pedicure for feita incorretamente, a ponta afiada da unha penetra na pele, infectando o tecido.
Os fatores de risco em diabéticos aumentam se houver doenças concomitantes ou as seguintes condições:
- doenças vasculares – varizes, trombose;
- o pé está deformado - pés chatos ou hálux valgo;
- abuso de álcool ou nicotina;
- usar sapatos apertados com formas desconfortáveis. O pé diabético muitas vezes piora por esse motivo. Aparecem calos ou bolhas de água. Se você retirá-los, uma ferida permanecerá. Ao usar sapatos, o risco de infecção e supuração aumenta.
Os endocrinologistas distinguem três grupos de pacientes. O primeiro grupo inclui diabéticos cuja pulsação arterial no pé não muda e a sensibilidade é preservada. O segundo grupo contém pacientes que apresentam deformidades nos pés, ausência de pulso na parte de apoio do pé e sensibilidade reduzida. O terceiro grupo inclui pacientes com histórico médico de amputações.
A probabilidade de desenvolver a síndrome é maior em diabéticos com doença coronariana, aterosclerose vascular, hiperlipidemia e polineuropatia periférica.
Os perigos do pé diabético
O pé diabético no diabetes é perigoso porque se desenvolve de forma latente no primeiro estágio. O paciente não sente nenhuma alteração, não há sintomas externos, não há dor. Isto é explicado pela morte das terminações nervosas do tornozelo. Gradualmente, a doença piora e os sintomas aumentam nas fases posteriores, quando a terapia médica é ineficaz. Se o paciente demorar a ir ao médico, existe risco de gangrena. Por conta disso, é realizada intervenção cirúrgica, incluindo amputação do membro.
O pé diabético neuropático é o mais perigoso. Quando ocorrem complicações, o flegmão se desenvolve rapidamente.
Diagnóstico
A primeira coisa a fazer se você tem pé diabético é marcar uma consulta com seu médico. Um endocrinologista e um neurologista diagnosticam a doença e prescrevem terapia conservadora. Um podólogo ajuda a melhorar a aparência de suas pernas.
Na consulta, o especialista realiza teste de sensibilidade e palpação, mede a oxiemoglobina no sangue, registra a presença de feridas e rachaduras nos pés, escuta o fluxo sanguíneo nas artérias do pé para detectar ruídos patológicos.
Para estabelecer um diagnóstico, é prescrito um exame abrangente:
- radiografia para avaliar a condição óssea;
- exame de sangue para determinar inflamação e níveis de glicose
- Dopplerografia e ultrassom para examinar a condição das artérias e veias e determinar a localização do bloqueio dos vasos sanguíneos;
- Angiografia com contraste de raios X para uma avaliação geral do estado do fluxo sanguíneo nas extremidades inferiores.
Tratamento da síndrome do pé diabético
Em casa, o tratamento se resume a antibioticoterapia, alívio da dor, normalização dos níveis de glicose e terapia local. Caso o paciente procure atendimento médico na terceira fase ou posteriormente, é prescrito tratamento cirúrgico.
Métodos de tratamento conservador da gangrena do pé diabético:
- terapia local - as úlceras são tratadas com antissépticos ou lenços bactericidas várias vezes ao dia;
- tomar antibióticos para combater infecções;
- tomar medicamentos para a circulação sanguínea normal;
- analgésicos para alívio da dor;
- tomar diuréticos, antagonistas do cálcio, inibidores da ECA para normalizar a pressão arterial.
Para combater a glicemia no diabetes tipo 1, a dose de insulina é ajustada; no diabetes tipo 2, é prescrita terapia com insulina.
Se as úlceras do pé diabético penetrarem nos vasos sanguíneos ou nos ossos, a cirurgia é prescrita. Os métodos cirúrgicos são os seguintes:
- Angioplastia. O cirurgião restaura a circulação sanguínea realizando angioplastia. O movimento do sangue através da punção da artéria é restaurado. Isso permite salvar o membro e remover as áreas gangrenosas afetadas.
- Necrectomia. Se a área do tecido morto não ultrapassar alguns centímetros, o médico extirpa as áreas afetadas, incluindo o tecido saudável.
- Endarterectomia. Uma operação para limpar um coágulo sanguíneo de uma artéria e restaurar o fluxo sanguíneo normal através dela. O cirurgião remove o material bloqueador do interior da artéria, bem como quaisquer depósitos ateroscleróticos.
- Derivação autovenosa. O cirurgião coleta uma linha de sangue tubular adicional para permitir que o sangue flua para o pé.
- Implante de stent nas artérias das pernas. Se o ultrassom mostrou colagem das paredes dos vasos, o médico instala telas especiais na artéria do pé, que expandem a luz das veias.
Recomendações para pacientes
O tratamento só é eficaz quando o diabetes está estabilizado e os níveis de glicose no sangue são mantidos.
Para normalizar o açúcar, é importante seguir uma dieta alimentar. Você precisa abandonar os carboidratos rápidos e aumentar o consumo de alimentos vegetais. O açúcar é substituído por frutose.
Os cuidados com o pé diabético para diabetes mellitus se resumem a:
- Hidratação diária da pele dos pés para prevenir fissuras.
- Usar sapatos com palmilhas ortopédicas. Os sapatos devem ter sola rígida e rígida, palmilha macia com um centímetro de comprimento e borda frontal chanfrada do calcanhar. É aconselhável escolher sapatos com cadarços para ajustar a largura quando os membros estiverem inchados. Não é recomendado usar os mesmos sapatos. As palmilhas devem ser trocadas a cada dois dias e os próprios sapatos devem ser arejados.
- Uma pedicure bacana. É necessário cortar as unhas não pela raiz, mas recuando alguns milímetros. Conclua os procedimentos arquivando.
Se você estiver doente, é proibido:
- Ande descalço mesmo com feridas cicatrizadas. É necessário usar meias e collants confeccionados com tecidos naturais, selecionados de acordo com o tamanho. Eles não devem exercer pressão sobre o membro.
- Caminhe muito tempo no frio. O frio leva à vasoconstrição e à má nutrição dos membros.
- Esfregue e vaporize os pés, use uma almofada térmica para aquecer.
- Cubra as feridas com um curativo.
Prevenção
Se for diagnosticado diabetes mellitus, atenção especial deve ser dada à prevenção da síndrome.
PorqueSe a sensibilidade dos pés for reduzida, deve-se inspecionar os pés diariamente e tratar cuidadosamente as áreas lesionadas com agentes anti-sépticos e emolientes para prevenir o desenvolvimento de um processo infeccioso.
É importante monitorar a higiene dos pés, para evitar o aparecimento de calosidades, rachaduras, escoriações e áreas de pele seca.
Você deve escolher sapatos com uma forma confortável que não restrinja os pés.
























